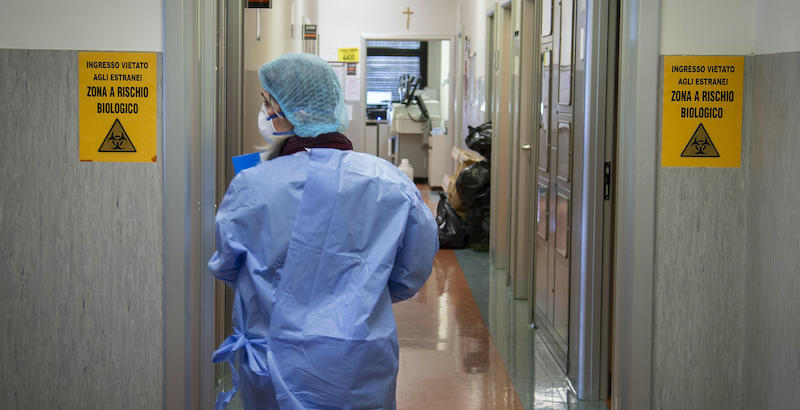
I primi sintomi, il ricovero in ospedale e poi il processo di guarigione, spesso complicato e incerto.
La sera del 10 marzo Edoardo, 39 anni, ha cominciato ad avere qualche linea di febbre e leggeri giramenti di testa. Quel giorno era stato all’ospedale Buzzi di Milano per assistere alla nascita di sua figlia. La mattina dopo, con la febbre a 38 e mezzo, una sensazione di compressione del torace e difficoltà a respirare bene, Edoardo ha chiamato l’ospedale. È stato mandato all’ospedale Sacco di Milano per fare il tampone al coronavirus: positivo.
Il 29 febbraio Mario (nome di fantasia), 69 anni, è andato al lavoro anche se si sentiva poco bene, con una forte sensazione di spossatezza. La mattina dopo si è svegliato con febbre, tosse e dolori in tutto il corpo: ha pensato subito al coronavirus, perché aveva fatto il vaccino anti-influenzale, e si è preoccupato perché aveva avuto una polmonite seria diciassette anni fa. Dopo aver fatto una radiografia ai polmoni, passato qualche giorno, è andato al pronto soccorso a Crema, dove gli hanno fatto il tampone: positivo.
La sera del 24 febbraio, dopo una giornata di lavoro, Marco (nome di fantasia), 54 anni, ha cominciato ad avere la febbre alta. È rimasto a casa dieci giorni con la febbre, prendendo paracetamolo e poi antibiotici, fino alle prime grosse difficoltà respiratorie. È andato la prima volta al pronto soccorso di Legnano (Milano) il 3 marzo, e poi di nuovo il 5 marzo. La seconda volta lo hanno portato in reparto di semi-intensiva, gli hanno messo la maschera per respirare e gli hanno fatto il tampone: positivo.
Edoardo, Marco e Mario sono solo tre delle decine di migliaia di persone che in Italia nell’ultimo mese hanno sviluppato i sintomi della COVID-19, la malattia provocata dal nuovo coronavirus: hanno avuto febbre e difficoltà respiratorie, sono state ricoverate in ospedale e poi sono state dimesse. Insieme a diversi altri malati di COVID-19, hanno raccontato al Post le loro storie: lo sviluppo dei primi sintomi, il difficile ricovero in ospedale e il lento processo di guarigione, che in alcuni casi si sta dimostrando clinicamente ed emotivamente piuttosto complicato.
Spiegare cosa significhi avere la COVID-19 a chi non l’ha avuta è piuttosto complesso. È una malattia che assomiglia poco a quelle che siamo abituati a conoscere, ed è diversa anche dalla normale polmonite batterica.
Inizia con lo sviluppo di alcuni sintomi particolari – generalmente dolori alle articolazioni, febbre e tosse – ma non ci sono evoluzioni standard: alcune persone mostrano fino dai primi giorni febbre alta, sopra i 38,5 °C, altri qualche linea; alcuni hanno subito difficoltà a respirare, altri hanno crolli respiratori dopo giorni; alcuni sentono dolori al torace, mancanza di gusto e olfatto, perdita dell’appetito, quasi tutti una intensa stanchezza.
La grande maggioranza dei malati di COVID-19 sviluppa sintomi lievi, che passano da soli o che possono essere tenuti sotto controllo in isolamento domiciliare, ma non sempre è così: in alcuni casi è necessario un ricovero in ospedale, e nelle aree più colpite non tutte le persone che ne avrebbero bisogno ricevono tempestivamente il trattamento adeguato.
Quasi tutti i malati con cui ha parlato il Post hanno raccontato di avere avuto grandi difficoltà a ottenere una diagnosi certa di COVID-19 prima di andare in ospedale: sia perché in alcune regioni, come la Lombardia, i tamponi vengono fatti solo alle persone in condizioni così gravi da dover essere ricoverate, sia per la varietà dei sintomi mostrati e la scarsa conoscenza che si continua ad avere dell’evoluzione della malattia. I malati più gravi di COVID-19 sviluppano infatti polmoniti interstiziali bilaterali (che interessano entrambi i polmoni), che peggiorano molto in fretta e creano complicanze difficili da trattare, hanno raccontato diversi medici anestesisti che lavorano in alcuni degli ospedali più colpiti.
Michele Marzocchi, medico di famiglia che riceve a Milano, ha definito le polmoniti date dalla COVID-19 «più subdole» rispetto a quelle batteriche, che provocano un numero maggiore di sintomi visibili.
Marzocchi ha raccontato per esempio di avere auscultato i polmoni di un paziente che mostrava sintomi di COVID-19, ma che all’esame medico risultava respirare bene e i cui polmoni sembravano perfetti. Tre giorni dopo, durante la notte, lo stesso paziente ha avuto un crollo respiratorio, peggiorando rapidamente. «Subdola» è lo stesso termine usato da Mario, paziente 69enne di Crema con un’esperienza precedente di polmonite batterica: ha raccontato di avere avuto la febbre alta per giorni ma mai superiore a 39 °C, e sempre accompagnata da sintomi non facili da interpretare, come una intensa stanchezza ed estrema fatica anche solo a spostarsi da una parte all’altra della casa.
«Una polmonite così non l’ho mai vista prima, è una patologia che conosciamo veramente poco», ha detto Angelo Vavassori, 53 anni, che di lavoro fa l’anestesista rianimatore all’ospedale di Bergamo e che ha sviluppato la COVID-19 dopo essere entrato in contatto con pazienti positivi.
Le difficoltà a diagnosticare la COVID-19, e la scarsa conoscenza del comportamento della malattia, hanno fatto sì che in molti casi persone con sintomi siano state lasciate a casa più tempo del dovuto, rischiando di non avere assistenza medica adeguata in caso di improvviso peggioramento respiratorio.
Gabriele (nome di fantasia), 54 anni, di Crema, ha iniziato a sviluppare i primi sintomi il 28 febbraio, tra cui febbre alta e perdita di gusto e olfatto. Per oltre una settimana, nonostante diverse telefonate al medico di famiglia e ai numeri di emergenza messi a disposizione dalle autorità sanitarie, non è riuscito a ottenere niente di più che l’indicazione di prendere farmaci per tenere sotto controllo la febbre. Otto giorni dopo, grazie a contatti familiari e preoccupato per i molti racconti su conoscenti finiti in ospedale a seguito di improvvisi peggioramenti, Gabriele è riuscito a farsi fare una radiografia, che ha mostrato una situazione ai polmoni già compromessa. È stato immediatamente ricoverato: prima gli è stata applicata la maschera per l’ossigeno, poi, dopo un rapido peggioramento delle sue condizioni, gli è stato messo il casco CPAP.
«Non so come sarebbe finita se avessi avuto il crollo a casa invece che in ospedale: forse ora non sarei qui», ha raccontato Gabriele, che nel frattempo è stato dimesso ma che è ancora in fase di guarigione.
Per alcuni malati di COVID-19 sentiti dal Post, l’esperienza in ospedale è stata complicata, soprattutto nelle aree più colpite dall’epidemia, come le province di Bergamo e Cremona.
Mario e Gabriele, entrambi ricoverati all’ospedale di Crema e arrivati in pronto soccorso con difficoltà respiratorie acute, hanno dovuto aspettare molte ore prima di essere trasferiti in uno dei reparti dell’ospedale riconvertiti per assistere i pazienti con la COVID-19. Entrambi hanno raccontato di avere trascorso la notte su una barella nel corridoio del pronto soccorso, con una mascherina per l’ossigeno, in attesa del risultato del tampone. «C’erano molte persone, molte barelle una a fianco all’altra. C’era molta gente che aveva paura», ha raccontato Gabriele: paura di non sapere cosa sarebbe successo, e di non riuscire a respirare.
«Ti manca l’aria nei polmoni», ha raccontato Marco, 54enne ricoverato all’ospedale di Legnano. «È una cosa che parte dal basso. È come soffocare, non hai nemmeno la forza di parlare». «Potevo solo respirare per rimanere vivo», ha detto Mario: «Non avevo la forza di fare niente. Durante i primi giorni di ricovero, ho detto ai miei figli di dire a tutti di non chiamarmi. Non riuscivo a parlare».
L’esperienza del ricovero in un reparto destinato ai malati di COVID-19 è molto diversa a seconda della gravità del paziente, e della situazione di stress in cui si trova l’ospedale. Molte persone ricoverate raccontano di come sia difficile rimanere per giorni in un letto senza poter parlare con nessuno e senza poter guardare in faccia medici e infermieri, tutti coperti da mascherine e visiere e a volte riconoscibili solo dal nome scritto a mano sul sovracamice. Può essere disorientante e può aumentare il senso di solitudine e incertezza, già molto intenso per la mancanza di contatti con amici e familiari, che non possono per nessuna ragione entrare nei reparti destinati ai pazienti con il coronavirus.
Anche il personale sanitario si è dovuto adattare alla nuova situazione, soprattutto nelle prime fasi dell’epidemia, per le difficoltà di non conoscere bene la malattia e la paura di venire contagiati, e magari rischiare di contagiare i propri familiari una volta finito il turno di lavoro. Edoardo, 39enne ricoverato a Milano, ha raccontato che a un certo punto è stato visitato da due medici: «uno si vedeva che era in controllo, sapeva quello che faceva, l’altro era un cardiologo di 55 anni che era stato messo lì per dare una mano con i pazienti positivi». «Quando mi ha auscultato, il cardiologo stava piegato in avanti, cercando di starmi il più lontano possibile. Aveva paura di essere contagiato, era terrorizzato», ha detto.
Una delle esperienze più difficili da affrontare – se si esclude l’intubazione, per la quale però il paziente viene tenuto addormentato – è quella del casco CPAP, che viene applicato ai pazienti già abbastanza gravi e che all’inizio provoca una forte sensazione di soffocamento.
«Il casco è devastante da un punto di vista mentale», ha raccontato Vavassori, anestesista di Bergamo, «soprattutto per chi come me soffre di claustrofobia lieve e si sente quasi soffocare anche a mettersi una cravatta». All’interno del casco c’è un flusso costante di ossigeno che si può modulare a seconda delle esigenze del paziente. Il problema è che all’interno si crea un ambiente umido e caldo, con un «rumore assordante» che amplifica ancora di più la sensazione di non riuscire a respirare. «In questi casi è indispensabile la sedazione, che toglie la parte dell’ansia e rende più naturale per il paziente farsi aiutare dal casco per la respirazione».
Vavassori, anche lui già dimesso dall’ospedale e in via di guarigione, ha raccontato la paura che ha sentito dopo avere avuto un peggioramento respiratorio in casa, e avendo avuto a che fare nei giorni precedenti con pazienti gravi malati di COVID-19 ricoverati in terapia intensiva a Bergamo. «Ho pensato: qui si mette male. Ho salutato i miei figli come se fosse l’ultima volta. Due di loro hanno capito che qualcosa non andava, si sono messi a piangere».
Per i pazienti malati di COVID-19 e ricoverati, essere dimessi dall’ospedale non significa essere “guariti”: significa spesso essere ancora malati ma stare sufficientemente bene da poter rimanere in isolamento domiciliare per il tempo necessario alla completa ripresa e alla scomparsa del virus dall’organismo. Anche questa fase, però, è piuttosto complicata e incerta.
L’ospedale si deve assicurare che il paziente abbia la possibilità di rispettare alcune precise regole di isolamento domiciliare. Per tornare a casa propria, il paziente deve assicurare di vivere da solo, o di poter disporre di un bagno privato e di una stanza in cui rimanere isolato, per ridurre al minimo il rischio di contagiare i propri conviventi. Se non ha questa possibilità, diventa tutto più complicato. In alcune città, per esempio Bergamo, il comune in collaborazione con l’ATS locale ha messo a disposizione diverse stanze in strutture solitamente adibite ad altro, ad esempio gli alberghi. Ma non c’è posto per tutti, e in altre città progetti di questo tipo sono partiti in ritardo o non sono mai partiti.
Edoardo, che non ha avuto la possibilità di fare l’isolamento domiciliare né a casa propria né in una struttura messa a disposizione del comune di Milano (che ha aperto i primi posti letto in un hotel la scorsa settimana), è stato costretto a trovare in fretta un appartamento da affittare, a spese proprie. Lo stesso hanno dovuto fare molte altre persone che non avevano gli spazi adeguati in casa per l’isolamento domiciliare, e che sono state costrette a trovare soluzioni alternative per poter essere dimesse dall’ospedale.
Alla difficoltà di trovare una sistemazione si aggiungono diversi altri problemi, legati sia alle scarse conoscenze che si hanno sul processo di guarigione dalla COVID-19, sia alle complicazioni nel fare e ottenere due risultati negativi ai tamponi di controllo sulla presenza del virus nell’organismo.
Alcuni pazienti dimessi dall’ospedale, soprattutto quelli che avevano mostrato sintomi più gravi, hanno continuato ad avere per settimane difficoltà respiratorie, qualche linea di febbre e una forte sensazione di spossatezza. «È un processo di guarigione lentissimo», ha detto Vavassori, sottolineando come la scarsa conoscenza della malattia implichi anche una scarsa conoscenza del processo di guarigione. Questa incertezza è vissuta con preoccupazione da molti, soprattutto da quelle persone costrette a fare l’isolamento domiciliare da sole e senza particolari attenzioni dalle autorità sanitarie locali.
Diversi pazienti e medici di famiglia sentiti dal Post sostengono che bisognerebbe dare alle persone in isolamento domiciliare i saturimetri, strumenti che servono a misurare la saturazione dell’ossigeno nel sangue, che però da un po’ di tempo sono praticamente introvabili. Averli a disposizione permetterebbe alle persone a casa di tenersi continuamente controllato il valore dell’ossigeno, agendo per tempo prima dell’insorgenza di problemi respiratori seri.
Anche per chi non sviluppa particolari problemi dopo le dimissioni dall’ospedale, essere dichiarati “guariti” non sembra essere così facile.
Nelle ultime settimane in molte ATS c’è stata parecchia confusione sulle indicazioni da dare alle persone che dovevano sottoporsi ai due tamponi di controllo, che devono essere fatti a 24 ore di distanza uno dall’altro. A un paziente dimesso da un ospedale di Milano è stato detto che i suoi tamponi sarebbero stati rimandati per la troppa gente in attesa e per l’impossibilità dei laboratori di processarli tutti. L’indicazione è andare direttamente in ospedale o in un centro apposito a fare il test, spostandosi con i mezzi propri, nonostante la possibile positività al coronavirus, usando mascherina e guanti.
In diversi casi di cui è venuto a sapere il Post, i tamponi fatti anche dopo un mese dalle dimissioni dell’ospedale sono risultati positivi. È troppo presto per tirare conclusioni, soprattutto perché si conosce ancora troppo poco dell’attuale coronavirus, ma questo potrebbe significare un più lungo processo di guarigione per alcuni malati di COVID-19.