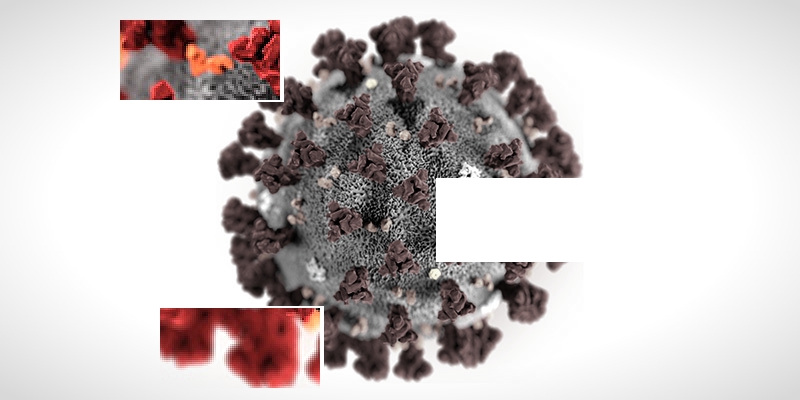
E perché è importante il risultato ottenuto dall’Istituto Nazionale Malattie Infettive “Lazzaro Spallanzani”, anche se non è arrivato per primo.
Domenica 2 febbraio, l’Istituto Nazionale Malattie Infettive “Lazzaro Spallanzani” ha annunciato di avere isolato il nuovo coronavirus (2019-nCoV), che ha causato oltre 360 morti in Cina e 17mila casi di contagio. Agenzie di stampa e media italiani hanno ampiamente ripreso la notizia, parlando dell’Italia come del “primo paese” ad avere isolato il virus. In realtà lo stesso risultato era stato ottenuto nelle settimane scorse da diversi altri centri di ricerca, a cominciare da quelli cinesi. Esserci arrivati prima o dopo non toglie comunque nulla all’importanza del risultato ottenuto dallo Spallanzani, che aiuterà i ricercatori a comprendere meglio le caratteristiche del coronavirus e a testare farmaci e vaccini per contrastarlo.
Che cos’è un virus?
Per farsi un’idea di cosa significhi isolare e sequenziare un virus, conviene fare un breve ripasso di biologia. I virus sono entità biologiche piuttosto semplici e si comportano come i parassiti: hanno cioè bisogno di un altro organismo per moltiplicarsi e prosperare. Le modalità di sviluppo e di trasmissione dei virus variano molto a seconda delle specie, ma in linea di massima seguono questo schema: si intrufolano nelle cellule, ingannando le difese delle loro membrane, e successivamente iniettano il loro codice genetico per modificare il comportamento della cellula e sfruttarla per replicarsi.
La presenza del virus innesca una risposta immunitaria da parte dell’organismo infettato (negli animali), che di solito consente di eliminarlo. Il sistema immunitario serba poi memoria dell’incontro, in modo da impedire al virus di fare nuovamente danni; i vaccini consentono di acquisire questa memoria senza che ci si debba ammalare. Alcuni virus sono però più pericolosi di altri e riescono a causare infezioni croniche, come avviene per esempio con l’HIV.
Cosa vuol dire isolare un virus?
Lo scopo dell’isolamento è ottenere la possibilità di produrre grandi quantità dello stesso virus, in modo da poterlo poi studiare o sfruttare per verificare il modo in cui reagisce con alcuni farmaci.
Un virus viene “isolato” quando è separato dall’organismo infetto iniziale. Semplificando: si prelevano campioni (sangue, tessuto cellulare, urina o altro) dall’individuo interessato e li si trasferiscono in laboratorio, avendo cura che questi non subiscano contaminazioni. Una prima attività riguarda la “pulizia” del campione, un trattamento essenziale per escludere funghi e batteri, che interferirebbero con l’attività virale.
Come abbiamo visto, i virus hanno bisogno delle cellule per moltiplicarsi, a differenza per esempio dei batteri che producono e sviluppano colonie autonomamente. I ricercatori devono quindi trovare il modo di “coltivare” il virus, cioè di indurlo a replicarsi. Possono farlo con tecniche in vivo o in vitro: nella prima si utilizza un intero organismo vivente (come un animale o una pianta), mentre nella seconda tutto avviene su piastre e provette di vetro.
In vitro
Diversi tipi di cellule possono essere impiegati per far crescere e moltiplicare i virus, da un campione di partenza. Si parte di solito da cellule prelevate da un animale, che vengono preparate in una coltura che viene poi messa in contatto con il campione virale. Questa tecnica avvia un fenomeno (adsorbimento) attraverso il quale il virus può intrufolarsi nelle cellule o inserire il suo codice genetico, infettarle e indurle a produrre un gran numero di sue nuove copie.
In vivo
Di solito per la tecnica in vivo si utilizzano embrioni in fase di sviluppo, per esempio nel caso del vaccino influenzale si procede utilizzando le uova fecondate (lo avevamo raccontato estesamente qui). L’embrione o l’intero animale fanno da incubatore per la replicazione virale, utile poi per studiare il virus e le sue caratteristiche.
Studio del virus
Dalle colture in vitro o in vivo si possono ottenere campioni, per poter osservare su una scala più grande gli effetti del virus. Di solito l’osservazione inizia al microscopio per valutare i danni causati dall’infezione. Le cellule colonizzate mostrano anormalità (“effetto citopatico”) come cambiamenti nella forma, anomalie nelle loro membrane e nei nuclei.
E che cos’è il sequenziamento?
In biologia molecolare, il sequenziamento serve per avere una trascrizione dell’ordine delle basi (adenina, citosina, guanina e timina) che fanno parte del frammento di DNA che si sta analizzando (nel caso dei virus è molto spesso l’RNA, una versione semplificata). Nella sequenza sono codificati i geni, e le istruzioni per quando e come devono essere espressi (espressione genica). In generale, se ottieni la sequenza puoi capire il come e il perché della vita di un organismo. Di alcune porzioni di DNA conosciamo già le funzioni, quindi i ricercatori possono mettere a confronto la sequenza che hanno ottenuto con quelle già conosciute, in modo da ricostruire almeno in parte cosa è codificato nel DNA.
Per sequenziare un virus, si esamina un campione prelevato da un individuo infetto e se ne effettua poi l’analisi. Il problema è che in queste condizioni il materiale genetico del virus è confuso con quello della cellula che è stata colonizzata. I progressi raggiunti negli ultimi anni hanno consentito di attenuare il problema e di accelerare i processi di sequenziamento, attraverso i virus isolati.
Le prime righe del sequenziamento del nuovo coronavirus:
attaaaggtt tataccttcc caggtaacaa accaaccaac tttcgatctc ttgtagatct
gttctctaaa cgaactttaa aatctgtgtg gctgtcactc ggctgcatgc ttagtgcact
ttctgcaggc tgcttacggt ttcgtccgtg ttgcagccga tcatcagcac atctaggttt
cgtccgggtg tgaccgaaag gtaagatgga gagccttgtc cctggtttca acgagaaaac
acacgtccaa ctcagtttgc ctgttttaca ggttcgcgac gtgctcgtac gtggctttgg
agactccgtg gaggaggtct tatcagaggc acgtcaacat cttaaagatg gcacttgtgg
Che cosa hanno fatto allo Spallanzani?
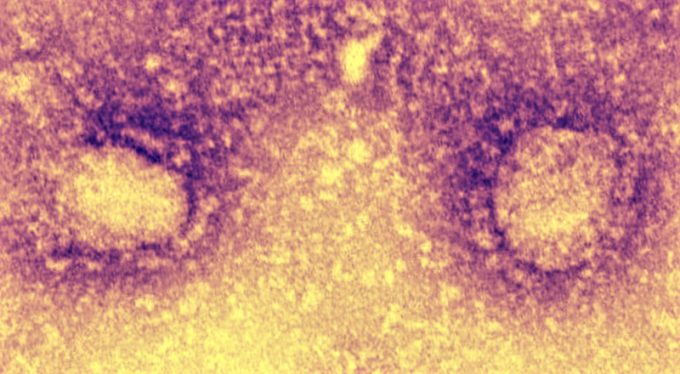
Le ricercatrici Concetta Castilletti, Francesca Colavita e Maria Rosaria Capobianchi nei giorni scorsi si sono messe al lavoro sui campioni prelevati da uno dei due pazienti cinesi, ricoverati presso lo Spallanzani dopo che avevano mostrato sintomi da infezione da nuovo coronavirus. I campioni sono stati poi utilizzati per isolare il virus e coltivarlo, seguendo le procedure di sicurezza per evitare contagi.
Dopo qualche giorno, il gruppo di ricerca ha riscontrato l’effetto citopatico, a conferma del successo nella coltivazione del virus. Non era un risultato scontato, visto che il tasso di successo è di solito intorno al 10 per cento, cosa che rende necessaria la preparazione di più colture alle giuste condizioni ambientali. In Italia è stato inoltre sequenziato il nuovo coronavirus, trovando caratteristiche genetiche analoghe a quelle già rilevate in precedenza da altri centri di ricerca.
Chi ha sequenziato per primo il nuovo coronavirus?
Le prime polmoniti sospette sono state riscontrate a Wuhan, la città cinese epicentro della crisi sanitaria, alla fine del 2019, inducendo diversi centri di ricerca in Cina a effettuare controlli di laboratorio sui pazienti interessati. Il 10 gennaio, a poco più di un mese dal primo caso di polmonite, i ricercatori cinesi hanno annunciato di avere sequenziato il nuovo coronavirus, e hanno reso pubblici i risultati della loro analisi. La rapidità è stata notevole, se si considera che con il coronavirus che causa la SARS i tempi furono molto più lunghi, a testimonianza dei progressi raggiunti negli ultimi anni.
Nelle settimane successive, centri di ricerca in Cina e in altre parti del mondo hanno sequenziato campioni di coronavirus prelevati da altri pazienti, ottenendo informazioni genetiche su una ventina di casi. Il 31 gennaio scorso, l’Istituto Pasteur della Francia ha annunciato di avere isolato il nuovo coronavirus, da campioni prelevati da un paziente cinese infetto ricoverato in un ospedale francese.
OK, ma quindi la storia di essere arrivati primi?
Domenica 2 febbraio, il ministro della Salute Roberto Speranza ha annunciato con grande enfasi, nel corso di una conferenza stampa, l’isolamento del nuovo coronavirus da parte dello Spallanzani, ma non ha detto che l’Italia avesse raggiunto per prima questo risultato. Il gruppo di ricerca ha poi esposto i risultati delle attività svolte presso l’istituto, senza intestarsi alcun primato.
Nel comunicato stampa diffuso dall’Istituto si parlava invece di “primi in Europa”: l’ufficio stampa ha spiegato al Post che il testo era stato scritto nella serata di venerdì 31 gennaio, senza essere al corrente dell’annuncio dell’Istituto Pasteur.